DRGs(疾病诊断相关组)付费,是当今世界公认的比较先进的支付方式之一,也被认为是医保支付改革的有效措施之一。其通过统一的疾病诊断分类定额支付标准的制定,达到医疗资源利用标准化。有助于激励医院加强医疗质量管理,迫使医院为获得利润主动降低成本,缩短住院天数,减少诱导性医疗费用支付,有利于费用控制。
本文以我国医保支付现状为背景,对DRGs实施的原则和目的、面临的新挑战进行分析,总结推行DRGs对公立医院发展的现实意义。
一、我国医疗支付现状
我国患者目前医疗费用是按服务项目付费的,近年的医疗费用支付方式改革和探索,使部分地区已逐步形成按服务项目付费为主,按单病种定额付费、按服务单元定额、总额控制付费为辅,特殊慢性病人员按人头定额付费的复合型支付体系。
国家改革目标倡导实行多元复合式付费方式:

总的来说,主要推行按病种付费,对诊疗方案和出入院标准比较明确、诊疗技术比较成熟的疾病实行按病种付费。同时,开展DRGs付费试点工作,积极探索建立DRGs支付体系。
二、DRGs概况
DRGs即疾病诊断相关分组,根据患者的病历,参照相关医疗分组要素(出院主要诊断、并发症或合并症、主要手术操作等),按照ICD-10疾病诊断码和ICD-9-CM手术操作码,将临床诊断操作和资源消耗情况相似的病例分为同一组,编制各相关组的编码,确定各组的付费标准。
DRGs付费患者结算流程
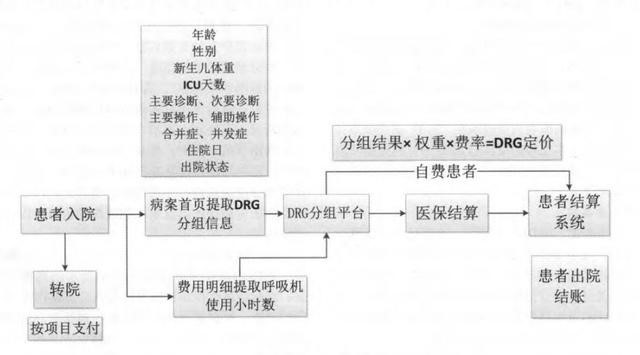
(一)分组原理
依据疾病严重程度+操作复杂程度+资源消耗程度确定。
(二)分组规则
(1)临床相似性:疾病严重程度和操作复杂程度;
(2)资源消耗的相似性;
(3)合适的组数(DRGs组数)。
(三)相对权重
所有的疾病都按照诊断DRGs分完之后,每种病都有一个点数,这是一个相对数,即DRGs相对权重。
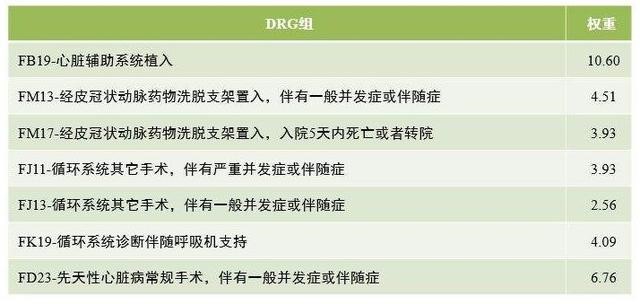
医保支付与医院收费同步推进DRGs:DRGs付费额=相对权重x统一费率。 如下表所示:
三、实施DRGs的原则和目的
在医药价格体系改革的基础上,推行住院病人以DRGs付费为主的全面综合打包付费,以及门诊与社区医疗服务付费同步联动改革,是我国医疗卫生系统摆脱目前困境,医疗服务从后付制走向预付制,建立运行与补偿机制的最优方案。
(一)收付一体,使广大患者受益
当前我国医保制度只能对医保目录范围内的医疗费用进行总量控制,公费医疗、商业保险、医保目录外费用以及全自费患者的医疗费用均不在医保目录范围内,也不在医保支付方式改革的费用控制范围内。
按DRGs付费方式改革,统筹考虑了医院收费、医保支付和患者付费的问题,使患者在确定相关病情和诊疗方法的同时明确了费用标准,杜绝了医院额外增加收费的可能。同时,DRGs付费方式改革尽量提高医保实际报销比例,减少了患者经济负担,让广大参保患者尽可能从医改中获益。
(二)综合打包,控制医疗费用不合理上涨
通过DRGs付费方式改革,推进医疗、医保激励机制等配套制度改革,使医院付费方式由传统的“按项目付费”向“DRGs预付制全成本综合打包付费的混合支付方式”转变。
实行“超支不补、结余留用”办法,以此改变医院和医务人员的诊疗行为,促使医院因病施治,控制过度诊疗,规范医疗行为,降低医疗成本,优化费用结构,以此控制不合理费用的增长。
(三)分级定价,促进分级诊疗格局形成
在确保医疗质量基础上,通过对不同的疾病在不同层级医疗机构设定不同的付费标准,对供需双方的行为都产生经济杠杆作用。
引导医院收治符合自身诊疗能力的疾病患者:引导一些简单病种、常见病、多发病以及一些门诊服务下沉到基层医院;引导县级以上医院向下转诊病情稳定、诊断明确的慢性病患者,主动承担疑难患者;鼓励和引导患者到基层医院看病,缓解大医院资源紧张的状况,进一步促进分级诊疗格局的形成。
(四)综合绩效评价,建立医疗质量和费用管控体系
DRGs付费方法,可以将不同医院中相似的病历分到同一个组中。依据这样的分组,行政主管部门就能在DRGs系统的帮助下,对不同医疗机构、不同诊疗专业进行较为客观的评价,并应用于付费机制改革,进一步实现医疗服务效率、医疗服务能力和医疗安全三个方面的评价。
四、对医院的挑战
(一)医院承担不合理的DRGs标准超支风险。
若DRGs标准制定不合理,患者医疗费用将超支,造成医疗收入减少,医疗收支结余减少。
(二)大医院特别是部分省级专科医院,由于收治较多基层转诊重症患者导致亏损。
大医院必然承担着“双向转诊”来的重症患者,重症患者的合并症多,治疗费用高,此类患者如若增多将造成医院亏损风险增加。
(三)开展DRGs绩效评价,倒逼医院加强成本管理和提高效率,对医院将是一个较大的压力。
DRGs可以给医院足够的积极性进行薪酬制度的改革,倒逼医院增收不再依赖开药和使用耗材等。而如何加强管控,通过成本管理与提高效率控费将是医院面临的新难题。
五、建议和对策
按DRGs付费改革将形成以成本和质量控制为中心的管理模式,将改变公立医院传统管理模式,提高医疗服务质量,建立医院绩效评价体系,合理发展医疗保险支付,推动医疗技术发展与统一。
对公立医院来说,可以从以下几个方面完善工作:
(一)医院领导重视,强化组织保障,制定实施方案
医院成立DRGs付费方式改革领导小组及办公室,院领导任组长,专门负责改革的组织协调工作,下设付费方式改革办公室,负责具体工作落实。明确DRGs分组、分组标准、运行流程及结算,制定相应的监管机制及配套措施。
(二)确定DRGs付费费用标准和结算方式
病种分组后,根据各DRGs病组平均费用的权重,基金总预算和费率水平,测算出每组疾病的付费标准。在此基础上,提高疑难病组权重,降低简单病组权重,最终形成适用于医院的病组费用标准。
医院、患者与医保部门按DRGs付费标准和规定补偿比收费与结算。对新技术项目、危急重症、疑难病例、重大疾病等四大类疾病进行单独结算。
(三)确定DRGs付费运行流程及监管机制
一是主管医生填写病案首页与结算两条线管理;二是实行医师诊治与付费方式改革联动;三是结算前病案室审核主要诊断及编码的准确性,保障分组器的准确分组。
对超费用标准的病种和主诊组每月实施专项点评,付费制度改革办公室监测DRGs系统运行情况,定期分析各主诊组服务病种指标情况。
(四)开发DRGs临床路径管理信息和付费系统
医院改造集DRGs分组、统计、结算、审核、监测功能为一体的DRGs付费信息系统,建立信息化临床路径系统,实现诊疗医嘱自动生成、变异分析自动记录、路径表单自动汇总,对病种入组率、完成率、平均住院费用、平均住院日等指标进行自动分析,实现医院付费方式改革信息化。
(五)加强医疗质量管理,弥补DRGs付费的不足
医院医疗质控部门通过建立医疗服务过程质量管理体系、医疗风险防控体系及实施临床路径管理,规范医务人员诊疗行为,减少个案再住院率,对DRGs打包支付下盈余的给予奖励,达到规范医疗行为,降低医疗风险,控制医疗费用和提高医疗质量的总体目标。
总结
开展DRGs付费方式改革,就是要研究医保基金的筹资增长速度和医疗费用上升速度以及患者可承受程度之间的关系,通过医保结算和医疗服务成本核算来进行费用测算,并借此来实现付费双方的均衡。
DRGs付费的实行对公立医院来说是一个契机,有利于改善运营,为成本管理提供便捷,加强医院对科室医疗投资管理,是医院节约支出,减少资源浪费的关键环节。在住院期间使用DRGs付费来控制病人医疗成本,使医疗费用的发生趋于合理化,促进医院改善业务管理,同时,通过加强成本管控、规范诊疗行为、降低药品耗材比例来控制费用,进一步提高公立医院的竞争力。

免责声明
本网站转载的所有文章的版权归版权人所有,本站采用的非本站原创文章无法一一和版权者联系,如涉及作品内容、版权和其它问题,请及时与本站联系,我们将在第一时间给予删除等相关处理。



 鄂公网安备 42010602003778号
鄂公网安备 42010602003778号


 恭喜您,新账户注册成功!
恭喜您,新账户注册成功!
 修改密码
修改密码